Qué es:
La malaria, también conocida como paludismo, es una enfermedad que se transmite a través de la picada de la hembra del mosquito Anopheles, la cual a su vez se encuentra infectada por el protozoario del género Plasmodium, originando la aparición de algunos síntomas como fiebre, sudoración, vómitos, dolor de cabeza y debilidad.
La mejor forma de evitar contraer esta enfermedad es evitando las picaduras de mosquito, esto puede lograrse a través del uso de repelentes, colocando protecciones en las ventanas y puertas o utilizando camisas manga larga y pantalones, por ejemplo.
El paludismo tiene cura, pero es importante que el tratamiento se inicie lo más pronto posible, debido a que en muchos casos la enfermedad puede agravarse causando anemia, disminución de las plaquetas o insuficiencia renal. En algunos casos, el parásito puede llegar a comprometer el cerebro, donde las probabilidades de que se generen otras complicaciones e incluso la muerte son mayores.
Principales síntomas
Entre los principales síntomas de malaria se incluyen:
- Fiebre que puede surgir y desaparecer en ciclos;
- Sudoración y escalofríos;
- Fuerte dolor de cabeza;
- Náuseas y vómitos;
- Dolor muscular en todo el cuerpo;
- Debilidad y cansancio constante;
- Tos y dificultad para respirar.
Los primeros síntomas de la malaria suelen aparecer de 8 a 14 días después de la transmisión; no obstante, en ciertos casos, pueden demorar hasta 30 días en surgir, dependiendo de la tasa de multiplicación del protozoario de la malaria y del sistema inmunitario de la persona.
La mayoría de estos síntomas son comunes con otras enfermedades, por este motivo, la mejor forma de confirmar la infección por malaria es acudir al médico, especialmente si ha estado recientemente en algún lugar con un brote de malaria o donde esta infección es frecuente, como ocurre en la región amazónica o en África, por ejemplo.
Cómo ocurre la transmisión
La transmisión del paludismo ocurre a través de la picadura de la hembra del mosquito Anopheles infectado, que adquirió el parásito al picar a una persona infectada por la enfermedad. Es importante recordar que la malaria no es contagiosa, es decir, no se transmite de una persona a otra, excepto en raras ocasiones al compartir jeringas, transfusiones mal controladas, trasplante de órganos o al momento del parto.
Generalmente, el mosquito pica a las personas durante el atardecer o el anochecer. Los lugares de mayor riesgo de contagio son América del Sur, América Central, África y parte de Asia, principalmente en lugares con agua limpia con poca corriente, humedad y con temperaturas entre 20º y 30ºC.
Ciclo de infección de la malaria
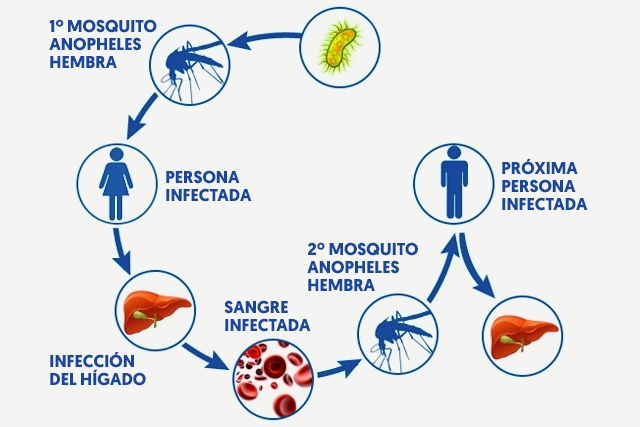
El ciclo del parásito Plasmodium en el cuerpo humano ocurre de la siguiente forma:
- La picada de la hembra del mosquito Anopheles transmite, a través de su saliva, los Plasmodium hacia el torrente sanguíneo de la persona en su fase de esporozoíto;
- Los esporozoítos viajan hasta el hígado donde maduran y se multiplican, durante unos 15 días aproximadamente, dando origen a la forma de merozoítos;
- Los merozoítos rompen las células del hígado y llegan al torrente sanguíneo, invadiendo los glóbulos rojos de la sangre;
- Dentro de las células sanguíneas infectadas, que son llamadas esquizontes, los parásitos se multiplican y rompen esta célula, invadiendo otras, en un ciclo que dura 48 a 72 horas.
El ciclo de vida de la malaria varía en la fase de esquizontes según la especie de Plasmodium, siendo de 48 horas para las especies P. falciparum, P. vivax y P. ovale y de 72 para P. malariae. Durante el período en que los glóbulos rojos se rompen, los síntomas pueden acentuarse, principalmente la fiebre y los escalofríos.
Cómo confirmar el diagnóstico
El diagnóstico de la malaria se realiza por el análisis microscópico del examen de sangre, conocido también como frotis de gota gruesa. Esta prueba debe estar disponible en el puesto de salud u hospital, principalmente en las áreas más afectadas por el paludismo, y se realiza siempre que surjan síntomas indicativos de la infección.
Además de esto, se han desarrollado nuevos test inmunológicos para facilitar y agilizar el diagnóstico de la malaria. Si el resultado arroja que se trata de esta enfermedad infecciosa, el médico puede solicitar otros exámenes, como una hematología completa, un examen de orina y una radiografía de tórax, para monitorizar y evaluar posibles complicaciones.
Cómo se realiza el tratamiento
El tratamiento de la malaria se realiza con medicamentos antimaláricos o antipalúdicos, como cloroquina, primaquina, arteméter y lumefantrina o artesunato y mefloquina, por ejemplo, que actúan destruyendo el Plasmodium e impidiendo su transmisión.
Los medicamentos escogidos, las dosis y la duración son indicados por el médico, lo cual dependerá de la edad, gravedad de la enfermedad y análisis de las condiciones de la salud. Los niños, bebés y mujeres embarazadas necesitan un tratamiento especial con quinina o clindamicina, siempre de acuerdo con las recomendaciones médicas, siendo indicado generalmente la hospitalización del individuo.
Asimismo, se recomienda seguir las siguientes medidas:
- Comer normalmente, pero moderando el consumo de grasas y aumentando el consumo de proteínas;
- No consumir bebidas alcohólicas;
- No interrumpir el tratamiento aunque los síntomas hayan desaparecido, debido a que hay riesgo de que reincida o de que la enfermedad se complique.
- Beber suficiente cantidad de líquidos, sobre todo de agua.
El tratamiento del paludismo se debe iniciar lo más pronto posible, debido a que puede evolucionar de forma grave. Si no se realiza el tratamiento adecuado, puede causar la muerte. Vea cómo se realiza el tratamiento para recuperarse más rápido.
Posibles complicaciones
Entre las complicaciones de la malaria se incluyen:
1. Edema pulmonar
Ocurre cuando existe una acumulación excesiva de líquido en los pulmones, ocurriendo más comúnmente en las embarazadas. Esta condición se caracteriza por presentar fiebre alta y respiración más rápida y profunda, pudiendo ocasionar el síndrome de dificultad respiratoria del adulto.
2. Ictericia
Surge debido a la destrucción en exceso de los glóbulos rojos y por las lesiones que causa el parásito de la malaria en el hígado, ocasionando un aumento de la concentración de bilirrubina en la sangre y, a su vez, coloración amarillenta en la piel, situación mejor conocida como ictericia.
Además, cuando la ictericia es grave, también puede causar alteración del color de la esclerótica, que es la parte blanca de los ojos.
3. Hipoglucemia
Debido al exceso de parásitos en el organismo, la glucosa disponible en el cuerpo se consume más rápidamente, causando hipoglucemia. Algunos síntomas que pueden indicar un nivel bajo de azúcar en la sangre incluyen mareos, palpitaciones, temblores e incluso pérdida del conocimiento.
4. Anemia
Cuando está en el torrente sanguíneo, el parásito de la malaria puede destruir los glóbulos rojos, impidiendo que funcionen correctamente y que transporten sangre a todas las partes del cuerpo. Por este motivo, una persona con malaria puede desarrollar anemia y presentar algunos síntomas relacionados como debilidad excesiva, piel pálida, dolor de cabeza constante e incluso sensación de falta de aire, por ejemplo. Vea qué comer para prevenir o tratar la anemia.
5. Malaria cerebral
En casos más raros, el parásito puede propagarse por la sangre y llegar al cerebro, provocando síntomas como dolor de cabeza intenso, fiebre superior a 40ºC, vómitos, somnolencia, delirio y confusión mental.
Asimismo, otras posibles complicaciones de la malaria que pueden surgir incluyen insuficiencia renal aguda, acidosis metabólica, sangrados y problemas de coagulación.
Las complicaciones de la malaria suelen ocurrir cuando la enfermedad no se trata adecuadamente o cuando la persona tiene el sistema inmunitario comprometido.
Cómo protegerse
La prevención de la malaria puede realizarse a través de:
- El uso de ropas de color claras y tejido fino, con mangas largas y pantalones;
- Evitar áreas más propensas al contagio de la enfermedad, principalmente durante el atardecer o por la noche, que es la hora en la que el mosquito suele picar;
- Utilizar repelentes a base de DEET (N,N-dietil-meta-toluamida), respetando las indicaciones del fabricante en cuanto a la colocación y al uso del repelente;
- Colocar mallas de protección contra mosquitos en las ventanas y puertas;
- Evitar lagos, lagunas y ríos, principalmente al final de la tarde o por la noche.
Para aquellas personas que van a viajar a una región donde hay casos de malaria, es posible que reciba un tratamiento de prevención llamado quimioprofilaxis, con los medicamentos antipalúdicos o antimaláricos, como la doxiciclina, mefloquina o cloroquina.
Sin embargo, estos medicamentos poseen fuertes efectos secundarios, por esto el médico suele indicar esta forma de prevención en aquellas personas que poseen mayor riesgo de desarrollar la enfermedad, en individuos que acudan a regiones infectadas con malaria, o cuando la persona posee alguna enfermedad que pueda tener más complicaciones con la infección.
Por esta razón, estos medicamentos solo deben ser utilizados bajo indicación médica. Por lo general, se inician 1 día antes del viaje y se continúan tomando durante algunos días o semanas después de haber regresado.






























