La púrpura trombocitopénica idiopática o inmune, o PTI, es una enfermedad autoinmune en la cual los propios anticuerpos del organismo destruyen las plaquetas, que son necesarias para la coagulación normal de la sangre, generando más dificultad para detener las hemorragias, especialmente en el caso de heridas y golpes.
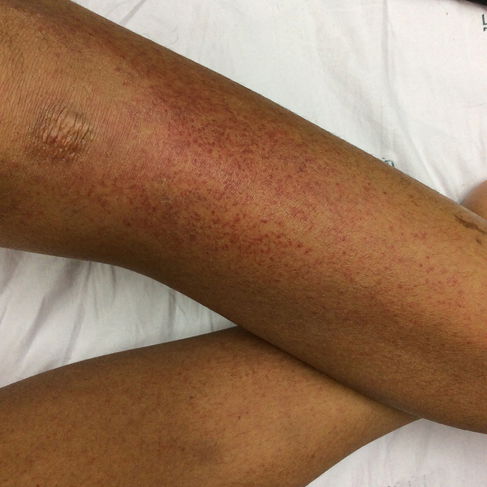
Debido a la falta de plaquetas, también es muy común que uno de los primeros síntomas de la púrpura trombocitopénica sea la aparición frecuente de manchas moradas en la piel, en varios lugares del cuerpo.
Dependiendo de los síntomas presentados y la gravedad de la enfermedad, el médico puede recomendar únicamente precauciones adicionales para evitar hemorragias o, alternativamente, iniciar el tratamiento que puede incluir el uso de medicamentos para reducir la respuesta del sistema inmunológico o aumentar el número de células sanguíneas.
Principales síntomas
Los principales síntomas de la púrpura trombocitopénica idiopática son:
- Facilidad para desarrollar manchas moradas en el cuerpo;
- Pequeños puntos rojos en la piel que parecen ser sangrado bajo la piel;
- Tendencia a sangrar por las encías o la nariz;
- Hinchazón de las piernas;
- Presencia de sangre en la orina o las heces;
- Aumento del flujo menstrual.
Sin embargo, también existen muchos casos en los que la púrpura no causa ningún tipo de síntoma, y la persona es diagnosticada con la enfermedad solo porque presenta una cantidad de plaquetas en sangre inferior a 100,000/mm³. Conozca más sobre la púrpura.
Cómo confirmar el diagnóstico
El diagnóstico de la PTI se realiza observando los signos y síntomas presentados por la persona. Sin embargo, también se recomienda la realización de un hemograma para evaluar la cantidad de plaquetas en la sangre, que en el caso de la PTI suele estar por debajo de las 100,000 plaquetas, siendo en la mayoría de los casos la única anomalía detectada en este examen.
El médico también puede solicitar otros exámenes para descartar otras afecciones que puedan presentar síntomas y resultados de laboratorio similares. Por lo tanto, pueden recomendarse pruebas como el recuento de reticulocitos, la velocidad de sedimentación globular (VSG), el test de Coombs directo, la tipificación sanguínea ABO y Rh, exámenes para evaluar la función hepática y tiroidea, pruebas de autoanticuerpos (FAN), y exámenes para detectar infecciones como el VIH, por ejemplo.
Además, en el caso de personas menores de 20 años, también se puede solicitar la medición de las inmunoglobulinas A, G y M (IgA, IgM e IgG).
Posibles causas
La púrpura trombocitopénica idiopática ocurre cuando el sistema inmunológico comienza de manera incorrecta a atacar las propias plaquetas de la sangre, lo que provoca una disminución significativa de estas células. Aún no se conoce la razón exacta por la que esto sucede, por lo que la enfermedad se llama idiopática.
Sin embargo, existen algunos factores que parecen aumentar el riesgo de desarrollar la enfermedad, como ser de género femenino y/o haber tenido una infección viral reciente, como paperas o sarampión.
Aunque aparece con mayor frecuencia en niños, la púrpura trombocitopénica idiopática puede desarrollarse a cualquier edad, incluso si no hay otros casos en la familia.
Cómo se realiza el tratamiento
En casos en los que la púrpura trombocitopénica idiopática no causa síntomas y el número de plaquetas no está significativamente reducido, el médico puede recomendar simplemente precauciones para evitar golpes y heridas, así como realizar análisis de sangre frecuentes para evaluar el número de plaquetas.
Sin embargo, si hay síntomas o el número de plaquetas está considerablemente reducido, el médico puede recomendar el tratamiento con medicamentos:
- Medicamentos que reducen el sistema inmunológico, generalmente corticosteroides como la prednisona: disminuyen la actividad del sistema inmunológico, reduciendo así la destrucción de plaquetas en el organismo;
- Inyecciones de inmunoglobulinas: provocan un aumento rápido de las plaquetas en la sangre y generalmente el efecto dura unas 2 semanas;
- Medicamentos que estimulan la producción de plaquetas, como Romiplostim o Eltrombopag: estimulan la médula ósea para que produzca más plaquetas.
Además, las personas con este tipo de enfermedad también deben evitar el uso de medicamentos que afecten la función de las plaquetas, como la aspirina o el ibuprofeno, al menos sin supervisión médica.
En casos más graves, cuando la enfermedad no mejora con los medicamentos recetados por el médico, puede ser necesario someterse a una cirugía para extirpar el bazo, que es uno de los órganos que produce más anticuerpos capaces de destruir las plaquetas.





























